
Hoe betaalbaar blijft de zorg in de toekomst? Al jaren breken beleidsmakers, verzekeraars en zorgprofessionals zich het hoofd over die vraag. En nu zijn er kort na elkaar drie rapporten verschenen rond dit thema. Zowel het Centraal Bureau voor de Statistiek (CBS) als de Nederlandse Zorgautoriteit (NZa) en Deloitte signaleren dezelfde tendens: de kosten van geneesmiddelen per ziekenhuispatiënt zijn de afgelopen jaren gedaald, maar het aantal patiënten dat specialistische geneesmiddelen gebruikt, is sterk gestegen. De roep om herijking van het systeem zwelt langzaam aan.
Deloitte bracht in opdracht van de Vereniging Innovatieve Geneesmiddelen de studie ‘Toekomstbestendigheid Geneesmiddelensysteem’ uit, en ongeveer tegelijk kwam de NZa met de ‘Monitor dure geneesmiddelen medisch-specialistische zorg 2020’. Het CBS publiceerde in april al een rapport getiteld ‘Prijs- en volumeontwikkelingen in de medisch specialistische zorg’.
Strekking van alle drie de rapporten was dat er de laatste jaren door de overheid te veel gefocust is op de betaalbaarheid van geneesmiddelen. Dat heeft geleid tot excessen, zo staat de beschikbaarheid van sommige medicijnen onder druk.
In het Deloitte-rapport ‘Toekomstbestendigheid Geneesmiddelensysteem’ wordt de vraag gesteld of de snel groeiende zorgvraag en de toename van nieuwe behandelingen voldoende worden betrokken in de discussie over betaalbaarheid en beschikbaarheid. De onderzoekers adviseren dat de overheid en de sector verantwoordelijkheid nemen voor het maken van een nieuw geneesmiddelensysteem. Dit moet garanderen dat Nederlandse patiënten ook in de toekomst optimale toegang houden tot nieuwe geneesmiddelen.
In het CBS-rapport ‘Prijs- en volumeontwikkelingen in de medisch specialistische zorg’ wordt opgemerkt dat de zorg in 2018 bijna 77 miljard euro kostte, net geen 10% van het bruto nationaal product. Daarvan gaat het leeuwendeel naar de ziekenhuizen. Het CBS becijfert dat tussen 2013 en 2017 het volume van de medisch specialistische zorg met 4,5 procent groeide, ofwel gemiddeld 1,1 procent per jaar, wat minder was dan in de jaren daarvoor toen er wel eens uitschieters van 6 procent waren.
De volumegroei is geheel toe te schrijven aan het toegenomen gebruik van dure geneesmiddelen, stelt het CBS vast. Tussen 2013 en 2017 liepen de uitgaven aan dure geneesmiddelen op van 1,4 miljard euro naar bijna 2,1 miljard euro. Reden voor de groei van de kosten is het feit dat in 2017 twee keer zo veel patienten met deze dure nieuwe medicijnen behandeld werden als in 2013. Toch gingen de gemiddelde uitgaven per persoon aan dure geneesmiddelen omlaag, van 11.270 euro naar 8.160 euro per patient. Het CBS wijt dat aan het feit de volumestijging van de dure geneesmiddelen gepaard ging met een prijsdaling van 17,6 procent.
De zorgautoriteit NZa ten slotte gaf aan het rapport ‘Monitor dure geneesmiddelen medisch-specialistische zorg 2020’ de veelzeggende subtitel ‘betaalbaarheid onder druk’ mee. Enerzijds neemt het aantal patiënten gestaag toe, anderzijds worden er steeds meer nieuwe, vaak dure geneesmiddelen geïntroduceerd. En net zoals het CBS stelt de NZa vast dat de uitgaven per patient dalen. “Het is een gezamenlijke verantwoordelijkheid van betrokken partijen om de stijgende uitgaven te beheersen en de toegankelijkheid van medisch-specialistische zorg te borgen”, schrijft de NZa in het rapport. In 2012 ging 6,8% van de totale uitgaven aan medisch-specialistische zorg naar deze middelen, maar in 2018 was dat al 9,5%, en het ziet ernaar uit dat die stijgende lijn door zal zetten. Reden daarvoor is dat de NZa voorlopig weinig tot geen patenten ziet vervallen (wat de ruimte vrijmaakt voor goedkopere varianten van medicijnen, zoals biosimilars, red.) terwijl er wel steeds meer nieuwe –en dure- middelen toegelaten worden.
De medicijnprijzen worden wel enigszins in toom gehouden door een scherp onderhandelende overheid, zorgverzekeraars en ziekenhuizen. Zorgverzekeraars hebben met ziekenhuizen in 2018 lagere contractprijzen voor geneesmiddelen afgesproken dan in eerdere jaren. Ziekenhuizen worden hierdoor geprikkeld scherper te onderhandelen bij fabrikanten en dat heeft inderdaad tot kortingen geleid.
Ziekenhuispatiënten volgens de NZa hoeven niet te vrezen dat geneesmiddelen die binnen het basispakket vallen niet toegankelijk voor hen zijn. Verzekeraars en zorgaanbieders geven wel te kennen dat ze vrezen dat de kans bestaat dat door de dure middelen andere medisch-specialistische zorg in het gedrang kan komen, maar de NZa ziet daar geen concrete aanleiding voor.
Het kan echter wel voorkomen dat een middel niet op tijd leverbaar is, bijvoorbeeld omdat niet elk ziekenhuis dezelfde inkoopafspraken heeft. De zorgverzekeraars kopen een geneesmiddel soms selectief in bij een aantal ziekenhuizen, en artsen weten lang niet altijd of een middel ook in hun ziekenhuis beschikbaar is. Een onwenselijke situatie, vindt het NZa. “Wij verwachten van zorgverzekeraars dat zij hun verzekerden actief informeren over hun inkoopbeleid en dat zij individuele verzekerden kunnen laten weten wat dat voor hen betekent”, staat in het rapport te lezen.
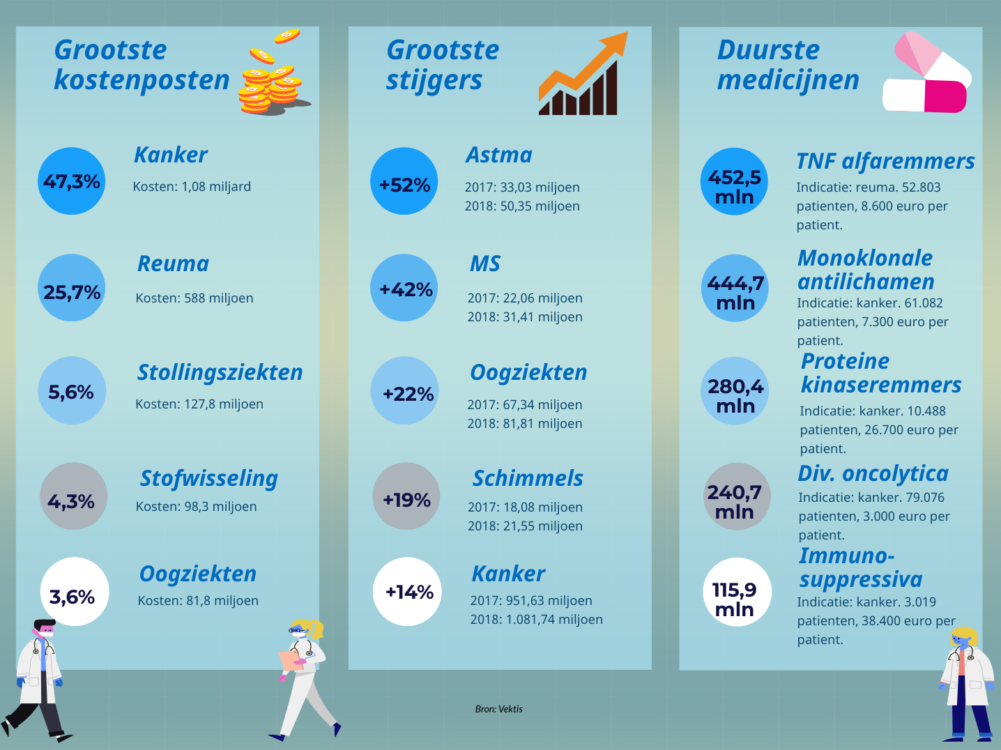
De grootste kostenposten, grootste stijgers en duurste medicijnen in een oogopslag.
In het rapport is ook een overzicht opgenomen van welke medicijnen voor de grootste uitgaven zorgen en waar de grootste kostenstijgingen te zien zijn. Niet verrassend zijn oncolytica (antikankermiddelen) de grootste kostenpost: 47,3% van de bijna 2,3 miljard euro die in 2018 aan geneesmiddelen werd uitgegeven komt voor rekening van deze groep middelen. Antireumamiddelen zijn tweede op de lijst met een aandeel van 25,7%. Kijken we naar waar de grootste kostenstijgingen gemeld worden, dan zijn astmamiddelen verreweg de snelste groeier, in een jaar tijd stegen de kosten met 52%. MS-middelen zijn met een 42% toename de nummer 2.